Behandling av lungekreft
Det er mange faktorer som spiller inn ved valget av passende behandling. Beslutningen for eller mot en bestemt behandling avhenger blant annet av svulsttype, sykdomsstadiet og de genetiske egenskapene i svulsten. Alder og allmenntilstand hos pasienten spiller også inn.
Du kan få tilbud om kirurgi, stråling, kjemoterapi og/eller immunterapi, samt medikamenter rettet mot din krefttype. Du bør diskutere de forskjellige mulighetene med legen din.
Ved valg av behandlingsform kommer alltid spørsmålet om hva som kan oppnås med behandlingen.
- En kurativ (helbredende) behandling skal fjerne eller ødelegge svulstvevet fullstendig. Målet er å helbrede pasienten.
- En palliativ (lindrende) behandling skal bremse sykdommen så mye som mulig og lindre symptomene. Målet er at pasienten skal kunne leve et så langt og godt liv som mulig tross lungekreften.
Flere legemidler er spesielt utviklet for å angripe genforandringen som er årsaken til din kreftform.
Pasienter med lungekreft diskuteres i et tverrfaglig møte (MDT) dersom det er oppdaget tidlig og kan være aktuelt med kirurgi.
Kirurgi eller stråling kan gi helbredelse ved lungekreft i tidligere stadier (lokaliserte og lokal avanserte). Kjemoterapi alene er ikke kurativt, men kan sammen med kirurgi og/eller strålebehandling øke muligheten for helbredelse.
Følgende videoklipp legger frem de ulike behandlingsmulighetene:
Kirurgi
Operasjon med kurativt siktemål er aktuelt ved behandling av tidligere stadier av lunge- kreft når kreften befinner seg kun i lungen og i lymfeknuter i samme lunge eller kun en lymfe mellom lungene. Kirurgisk fjerning av svulstvev i lungene gjøres i den hensikt å helbrede pasienten. På første legekontroll etter operasjonen (ca. 1,5 måneder) skal det vurderes om det er behov for etterbehandling som kjemoterapi, immunterapi eller stråling.
Se vår film om kirurgisk behandling ved ikke-småcellet lungekreft:
Kirurgi ved lungekreft er et godt alternativ hvis svulsten kan fjernes så fullstendig som mulig. Dette behandlingsalternativet blir bare brukt dersom svulsten fortsatt er begrenset til ett område. Ellers kan andre tiltak settes inn før en operasjon.
Spesielt ved ikke-småcellet lungekreft er kirurgi, der hele svulsten fjernes, den mest effektive behandlingsmetoden. En såkalt reseksjon kan være aktuelt ved små svulster eller tidlige stadier av sykdommen – altså når svulsten fortsatt er begrenset til opprinnelsesstedet eller ikke har dannet metastaser.
Målet med operasjonen er å fjerne svulsten så fullstendig som mulig. Ofte fjernes en hel lungelapp, noe som på medisinsk fagspråket kalles lobektomi. Noen ganger er det også nødvendig å fjerne den tilstøtende lungelappen (bilobektomi) eller deler av nærliggende organer. Selv om legene alltid prøver å fjerne så lite friskt vev som mulig, er det nødvendig å fjerne sunt vev som grenser til svulsten.
Kirurgiske prosedyrer ved lungekreft:
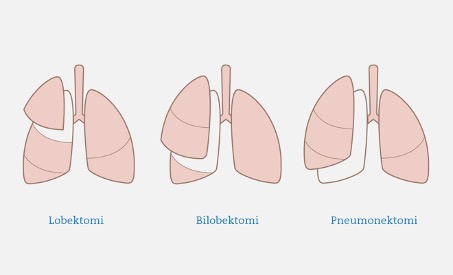
Legene vil sikre at det ikke sitter igjen kreftceller i lungene. De overveier også nøye om hele den ene lungen kan fjernes ved en større svulst. Pasientens generelle helsetilstand er et kriterium her. Eksisterende sykdommer, for eksempel hjertesvikt, er en viktig faktor i denne avgjørelsen. I slike tilfeller er det mer sannsynlig at legene anbefaler strålebehandling. I tillegg må man være sikker på at den gjenværende lungen klarer jobben alene.
Hvilke følger har en operasjon?
Å fjerne en lungesvulst med omliggende vev er et stort inngrep. Etter operasjonen kan det oppstå smerter i brystet og overkroppen, brystet og armene kan føles svake, og det kan være vanskelig å puste dypt og hoste. De fleste pasienter kommer seg imidlertid raskt igjen. Hvis legene må fjerne en hel lunge, har pasienten først begrenset pustekapasitet. Med tiden overtar den gjenværende lungen imidlertid det meste av pustefunksjonen.
Med pusteterapi og regelmessige øvelser kan du effektivt støtte lungefunksjonen etter en operasjon, slik at du kan nærme deg tidligere kapasitet.
Cellegift
I mer enn 60 år har cellegiftbehandling, også kalt kjemoterapi, spilt en viktig rolle når det gjelder kreftsykdommer. Medisinene som brukes kalles også cytostatika, og spiller en viktig rolle ved bekjempelse av svulster. Som systematisk behandlingsform kan cellegift være spesielt effektiv mot nye svulster eller utbredelse av svulster.
Mange pasienter mottar cellegift i behandlingen av lungekreft. Legene har forskjellige mål med behandlingen: gjøre svulsten mindre før kirurgi, drepe gjenværende kreftceller etter en operasjon eller bremse svulstveksten. Medisinene som brukes, såkalte cytostatika, dreper spesielt celler som deler seg raskt, eller hindrer utbredelse av disse. Siden cellegift virker i hele kroppen, altså systemisk, kan det også ødelegge eventuelle metastaser. Cytostatika som brukes ved cellegiftbehandling, administreres ofte intravenøst og noen ganger som tabletter, og spres i hele kroppen via blodet.
Cytostatika er cellegift som først og fremst dreper celler som deler seg raskt, som svulstceller. Cytostatika angriper imidlertid også friske celler som deler seg raskt. Hårfollikler, benmarg og slimhinnene er spesielt berørt.
Hva er målet med cellegiftbehandlingen?
Alt etter målet for behandlingen skiller man mellom:
- Neoadjuvant behandling som krymper svulsten før en operasjon
- Adjuvant behandling som dreper kreftcellene som eventuelt er igjen i kroppen etter en operasjon
- Palliativ behandling som er rettet mot å opprettholde livskvaliteten – sykdommen er som regel fremskreden og kan ikke lenger helbredes
Hvordan foregår cellegiftbehandlingen?
Pasientene får enten behandling med bare ett stoff, eller kombinasjonsbehandling med flere cytostatika, alt etter sykdomsbilde. Cellegiftbehandlingen foregår som regel i flere seanser med et par dagers eller ukes behandlingspause i mellom. En behandling og etterfølgende pause kalles en syklus. Grunnen til en slik syklus er at cellegiften virker på alle celler som vokser, og i tillegg til kreftceller omfatter dette sunne slimhinne- og benmargsceller. Behandlingspausene gjør at det sunne vevet kan komme seg og at kroppen kan få ny styrke. Som regel gjennomføres cellegiftbehandlingen i tre til seks sykluser. Behandlingen gjøres for det meste poliklinisk, noe som betyr at pasienten kan dra hjem når behandlingen er slutt.
Hvilke bivirkninger er det av cellegiftbehandlingen?
Cytostatika er spesielt effektive på celler som deler seg raskt. Det gjør at de er svært effektive mot svulstceller. Men det finnes også friske celler i kroppen som deler seg raskt og som derfor også angripes av cellegiften, for eksempel cellene i huden og slimhinnene, samt benmargsceller som bidrar til bloddannelsen. Følgende bivirkninger kan oppstå:
- Midlertidig hårtap
- Kvalme og oppkast
- Slimhinnebetennelse i munnen og tarmen
- Diaré
- Generelt ubehag og svakhet
- Økt infeksjonsrisiko på grunn av nedsatt immunforsvar
- Forstyrrelser i dannelse av blodceller i benmargen
- Koagulasjonsforstyrrelser
Legene kan behandle eller forebygge mange av bivirkningene, for eksempel med medisiner mot oppkast (antiemetika), eller stoffer for å øke dannelse av røde blodceller, trøtthet og utmattelse. Sykdommen og cellegiftbehandlingen kan føre til kraftig utmattelse, såkalt fatigue. Du bør snakke med legen hvis du føler deg utmattet eller dersom små anstrengelser føles overveldende. Medisiner, psyko-onkologisk hjelp og kostholds- og bevegelsesterapi kan merkbart forbedre livskvaliteten.
Strålebehandling ved lokalisert lungekreft
Strålebehandling brukes for å skade arvematerialet (DNA) i de bestrålte cellene og dermed drepe cellene. Det finnes to typer stråling i kurativ hensikt. Stereotaktisk strålebehandling er en svært nøyaktig, målrettet og høy stråledose som gis få ganger, 3-8 behandlinger ca. hver annen dag, mens fraksjonert strålebehandling gis over 30-33 ganger.
Hvis pasienten er for svak til å tåle de to overnevnte strålebehandlingene, men fortsatt er i god form og allmenntilstand, kan det vurderes å gi mildere strålebehandling for å holde sykdommen i sjakk eller lindre plagene. Dette skal avgjøres i samråd med pasienten.
Se vår film om stereotaktisk strålebehandling ved ikke-småcellet lungekreft:
Ved strålebehandling retter legen høyenergetisk elektromagnetisk stråling mot svulstcellene i lungen med det formål å drepe dem. Takket være kontinuerlige fremskritt innen medisinsk teknologi kan stråleterapeutene jobbe med stadig større presisjon og skåne det omkringliggende vevet. Anvendelsesområdene for strålebehandling blir også bredere. Behandlingen kan brukes alene eller i kombinasjon med kirurgi eller cellegift.
I hvilken grad legen bruker strålebehandling, avhenger av alvorlighetsgraden av sykdommen. Hvis svulsten fortsatt er mindre enn 2 cm (T1a-stadiet), er strålebehandling alene ofte det beste valget. En kombinasjon av kirurgi og strålebehandling brukes hvis ikke hele svulsten kunne fjernes under operasjonen, og/eller dersom det allerede er dannet metastaser i det omkringliggende vevet.
Hvordan foregår strålebehandlingen?
På samme måte som ved cellegiftbehandling, foregår også strålebehandlingen i flere seanser, som regel fire til fem behandlinger i uken. Til tross for store fremskritt når det gjelder presisjon, kan det ikke unngås at også sunt vev skades, spesielt ved behandling av dyptliggende svulster. I behandlingspausene kan dette vevet gjenopprettes. Selve behandlingen er smertefri, men det kan oppstå bivirkninger som hudreaksjoner og mage- og tarmproblemer.
En kombinasjon av strålebehandling og cellegift kan bremse svulstveksten.
Strålebehandling kombinert med kjemoterapi ved lokalavansert utbredelse (spredning til lymfeknuter mellom lungene)
Kombinert cellegift- og strålebehandling gis i kurativ hensikt. Det gis mange (30-33) små stråledoser 5 dager i uken med pause i helgene. Dessuten gis to cellegiftkurer, en i starten og en midtveis i behandlingen. Hvis pasienten har PD-L1 over 1%, kan man få immunterapi i et år etterpå. Behandling vurderes alltid individuelt, blant annet ut i fra bivirkninger.
Behandling av dattersvulster (metastaser)
Spredningssvulster (metastaser) kan behandles med strålebehandling hvis de gir plager, truer viktige organer eller hvis man tenker at det kan bidra til å holde sykdommen i sjakk. Dette gjøres ofte ved bruk av strålebehandling, blant annet stereotaktisk stråle- behandling som gir en svært nøyaktig, målrettet og høy stråledose. Stråling gis ofte ved siden av medikamentell behandling.
Hjernemetastaser kan behandles med kirurgi, stereotaktisk strålebehandling på et bestemt område eller bestråling av hele hjernen.
Stråling av metastaser i skjelettet kan gi effektiv lindring av smerter.
Medikamentell behandling - målrettet behandling
I løpet av de siste årene har kreftforskningen klart å finne mekanismer som bidrar til ukontrollert deling av kreftceller. På dette grunnlaget kan forskerne utvikle medikamenter som hindrer disse prosessene i cellen. Legene snakker om målrettede behandlinger, da de griper inn i helt spesifikke prosesser i cellen. Spesielt ved ikke-småcellet lungekreft finnes det forskjellige målrettede behandlinger som kan bremse utviklingen av sykdommen. Det dreier seg om tyrosinkinasehemmere (tyrosinkinaseinhibitorer, TKI) og angiogenesehemmere. Tyrosinkinasehemmere retter seg direkte mot spesielle egenskaper i svulstcellene, mens angiogenesehemmere virker på blodforsyningen til svulsten.
Uansett hvilken målrettet behandling du får, vil du ta radiologiske undersøkelser og blodprøver før og under behandling for å følge med på effekten og nivåene av blodceller, og at lever og nyrer fungerer bra.
Legen din vil forklare hvordan medikamentene skal tas – hvor mange ganger om dagen, med eller uten mat, hvilken mat eller andre legemidler du eventuelt skal unngå å ta samtidig.
Pasienter som får målrettet behandling mot lungekreft kan også oppleve bivirkninger som er direkte knyttet til behandlingen.
Vanligvis fortsetter man behandlingen så lenge den har effekt, med mindre du får for kraftige bivirkninger. Ikke avslutt behandlingen på egenhånd – snakk med legen din.
Se vår film som forklarer hva målrettet behandling av ikke-småcellet lungekreft er:
Immunterapi
Immunterapi baserer seg på at kroppen bekjemper kreftsykdommer med sitt eget immunforsvar. En bedre forståelse av immunforsvaret vårt har de siste årene ført til viktige fremskritt innen kreftbehandling. Målet er å hjelpe kroppen i kampen mot svulsten ved hjelp av medisiner (immunterapi).
Med immunterapi forsøker legene å rette immunforsvaret hos en pasient mot svulsten. En tilnærming er å fjerne beskyttelsen som hindrer at immunforsvaret kan angripe svulstcellene. Andre fortsatt eksperimentelle typer for immunterapi er administreringen av bestemte immunceller eller signalmolekyler (cytokiner), såkalte «kreftvaksiner». Pasienter har ulik nytte av immunterapi.
Hvordan virker immunterapien?
Vanligvis kan immunforsvaret oppdage og angripe svulstceller. Men noen ganger klarer kreftcellene å slå av denne forsvarsmekanismen. På grunn av bestemte strukturer på overflaten (sjekkpunkter) kan nemlig kreftcellene komme i kontakt med celler i immunforsvaret og fortelle disse at de ikke skal angripe kreftcellene – og dermed kan svulsten vokse uhindret.
Virkemekanisme av sjekkpunkthemmere
Visse antistoffer, såkalte sjekkpunkthemmere, kan hindre denne uønskede kommunikasjonen mellom svulsten og immunforsvaret. De administreres som et medikament og blokkerer de tilsvarende bindingsstedene (reseptorene) på svulsten eller cellene i immunforsvaret. Dermed kan ikke svulstcellene lenger komme i kontakt med cellene i immunforsvaret og bremse det. Kroppens eget forsvar kan igjen rette seg mot svulsten.
Se vår film om behandling med immunterapi ved ikke-småcellet lungekreft:
Se vår film om behandling med kombinasjonsbehandling ved ikke-småcellet lungekreft:
Noen råd om hvordan du best kan takle behandling
-
Vær oppmerksom på alle forandringer som har med helsen din å gjøre: Det kan være nyttig å føre en dagbok hvor du skriver ned følelser, symptomer og bivirkninger. Dette er ting du kan snakke med helsepersonell om og kan bidra til at du føler du har bedre kontroll over livet ditt
-
Del dine erfaringer: La legen få vite om eventuelle bivirkninger. Ikke slutt å ta medisinene dine – snakk med legen
-
Finn ut mer: Hvis du vil vite mer, still spørsmål og finn ut så mye du kan om din form for lungekreft og behandling. Hent informasjon fra pålitelige kilder.
Palliativ behandling
Til tross for alle behandlingsmulighetene kan ikke fremskreden lungekreft helbredes. Det kan for eksempel være om en svulst ikke lenger kan fjernes fullstendig ved kirurgi, eller om den allerede har spredt seg (metastasert) til organer og/eller lymfeknuter. I slike tilfeller blir det fokusert på palliativ behandling.
Palliativ behandling har som mål å redusere svulstveksten så mye som mulig, redusere smerter og andre samtidige symptomer og generelt øke livskvaliteten hos en kreftpasient. Kreften kan ikke helbredes med palliativ behandling.
Hvilke symptomer kan lindres?
I forbindelse med palliativ behandling av svulster og eventuelle metastaser vurderes cellegiftbehandling, strålebehandling og målrettede behandlinger.
- Ved ikke-småcellede svulster kan stråling av lungen lindre plager som åndenød og smerter.
- Stråling av skjelettmetastaser fører også til færre smerter og lavere risiko for brudd.
- Ved hjernemetastaser kan strålebehandling redusere samtidige symptomer som lammelser og krampeanfall.
- Bisfosfonater kan stabilisere ben i skjelettmetastaser.
- Cellegift kan lindre forskjellige plager, da den samtidig virker på alle svulster og deres metastaser.
- Målrettede behandlinger kan støtte cellegiftbehandlingen ved ikke-småcellede svulster.
- Småcellede svulster har en sterk tendens til å danne metastaser.
- Her vurderes ofte en kombinasjon av stråle- og cellegiftbehandling.
- Stråling av hodet kan forebygge hjernemetastaser ved småcellede svulster.
Målet med den palliative behandlingen er å lindre smertene så langt det er mulig.
Smertebehandling
En viktig del av palliativ medisin er effektiv behandling av smerte. Snakk med legen om alle mulighetene for smertebehandling. Frykten for å ta sterke smertestillende er ofte ubegrunnet. Sammen med deg bestemmer spesielt utdannede smerteleger behandlingen basert på dine behov.
Palliativ enhet og hospice – hva passer når?
Ved spesielt sterke plager kan et midlertidig opphold ved en palliativ enhet være et godt alternativ. Mange klinikker har muligheten for å gi intensivpleie til kritisk syke, som kan oppnå en merkbar forbedring. På et hospice er det derimot fokus på pleie, effektiv smertebehandling og emosjonell støtte både for syke og pårørende. Der handler det først og fremst om å pleie kritisk syke og dem som er i livets siste fase på en verdig måte mens en lege tar seg av den medisinske behandlingen.
Tips til pårørende
Alle behandlingsmulighetene kan fort bli overveldende. Kanskje føler du deg som pårørende litt utenfor, da du bare er indirekte berørt. Hvis du finner ut mer om behandlingene, kan du også bidra med dine egne tanker og spørsmål. Du blir en del av overveielsene og behandlingsvalgene – en beroligende og god følelse for deg og den som er rammet av kreftsykdommen.
Deler av arbeidet er utarbeidet av Roche, bearbeidet av Lungekreftforeningen og medisinsk kvalitetssikret av Vilde Drageset Haakensen, spesialist i onkologi og overlege ved Avdeling for kreftbehandling, Oslo universitetssykehus.
